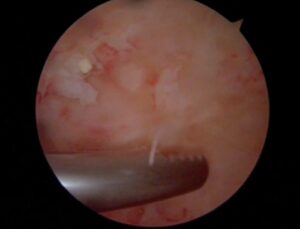
Ultralyd av muskel og skjelett (bevegelsesapparatet, MSK) vil kunne avklare mange tilstander og bidra til en rask og korrekt diagnose.
Ultralyd undersøkelse brukes innen mange områder innen medisinen av ulike legespesialister og andre yrkesgrupper, og innen ulike organsystemer. Et av disse organsystemene hvor ultralyd (UL) brukes særlig flittig er muskel-skjelettsystemet (MSK) også kalt bevegelsesapparatet.
Enkelte steder er det tradisjon for at røntgenleger og/eller teknisk personale med spesiell utdannelse utfører UL undersøkelsen (og lager en detaljert rapport, som ved en røntgenbeskrivelse) uten å være direkte involvert i pasientbehandlingen. Fordelen med dette kan være at UL undersøkeren blir svært dyktig i alle tekniske aspekter ved undersøkelsen. Ulempen kan være at vedkommende ikke nødvendigvis har full innsikt i den kliniske problemstillingen.
Det vanligste i Norge og mange andre land, er at det er behandleren som selv utfører UL undersøkelsen samtidig med en klinisk undersøkelse. Når behandleren trykker proben mot et spesielt område (ved MSK problematikk) og pasienten sier «AU» kan behandleren ofte se hva som ligger under huden og forårsaker plagene.
Ultralyd undersøkelse av MSK (bevegelsesapparatet) gjøres oftest av leger, fysioterapeuter, samt en del kiropraktorer og naprapater. Blant leger er nok allmennleger, ortopeder, revmatologen og fysikalskmedisinere de som bruker UL ved MSK problemstillinger mest. I tillegg til å brukes diagnostisk (stille en korrekt diagnose), brukes også MSK UL blant annet til å finne best lokalisasjon for injeksjoner, tapping av ledd og kalkskylling i skulder. Det bør nevnes at enkelte UL entusiaster forsøker å fremstille det som at ledd injeksjoner kun kan utføres under UL kontroll. Gitt at behandleren har tilstrekkelig erfaring, er det vanligvis ingen forutsetning.
Så hva er ultralyd og hva er et ultralydapparat ?
Lydbølge er periodiske endringer i trykk og tetthet i et kontinuerlig medium, vanligvis luft eller vann. Ultralyd er lydbølger med høy frekvens (diskant på steroider). Tenk at du spiller et instrument som spiller i et så høyt (ikke nødvendigvis sterkt) toneleie at du selv (og andre som hører på) på et tidspunkt ikke lenger kan gjenkjenne lydene. Et eksempel er hundefløyte. Ultralyd er lydbølger med en frekvens som er høyere enn det menneskets øre vanligvis kan oppfatte (20-20.000 Hertz (Hz)).

Samtaler mellom mennesker har et frekvensområde mellom 200 og 5.000 Hz. Den nedre grensen for det som kalles ultralyd settes ofte til 15-20 kilohertz (1 kHz = 1000 Hz). Barn kan gjerne høre høyere frekvenser enn voksne, da evnen til å høre høyfrekvent lyd avtar med økende alder. Jeg husker godt at jeg kunne høre flaggermusene fly da jeg var et barn. Norsk forening for ultralyddiagnostikk (NFUD), som jeg er medlem av , har en elegant logo med en flaggermus.
Det som gjør UL nyttig i medisinsk (og maritim) sammenheng, er at lydbølger som treffer et annet fastere medium kastes tilbake (ekko) og kan fanges opp og fremstå (ved moderne teknologi) som et levende bilde. Slik kan en fisker finne en fiskestim eller marinen finne en ubåt (sonar). Og en ortoped eller fysioterapeut kan finne en avslitt sene eller en kalkansamling i en sene i kroppen din.
Ultralyd apparater kan være store og stasjonære. Slike apparater gir ofte de beste bildene, men er vanskelige å ta med seg rundt i en travel hverdag hvor undersøker/behandler beveger seg mellom flere rom på et sykehus eller en annen klinisk enhet. De er også vanskelige å ta med seg hjem for en ivrig entusiast som vil trene på seg selv eller familie og venner i fritiden.
De miste UL apparatene (Wireless Handhold Ultrasound) består bare av en probe med innebygget datamaskin (CPU) som kan kommunisere med en smart telefon eller et lesebrett (tablet) via blåtann eller et lokalt nettverk. Disse er så små at legen kan ha dem i frakkelommen og alltid tilgjengelig (stor fordel). Ulempen ved disse er at det kan ta litt tid å koble dem opp til en skjerm, at batteriet lader ut, at de blir varme og slår seg av ved langvarige bruk, og at kvaliteten på bildene ofte ikke er like god som på de store (moderne/nye) apparatene.
Ultralyd apparater avgir og opptar høyfrekvente lydbølger. Dette skjer ved innebyggete kvartskrystaller og en prosess som kalles piezoelektrisitet. En CPU omgjør de elektriske signalene som sendes tilbake til bilder på en skjerm. For MSK UL brukes helst såkalte linære prober med høy frekvens 8-18 MHz (1 MHz = 1.000.000 (1 million) Hz. Disse probene gir høy oppløsning av nære strukturer (like under huden, som rotatorcuff, achilles sene og albue). Dette skjer på bekostning av å se i dybden som ved fosterdiagnostikk og undersøkelse av hofteledd, hvor man bruker andre prober med lavere frekvens og større evne til å se vev i dypet.
Forfatteren ha erfaring fra Philips og General Electric stasjonære UL apparater og håndholte apparater fra Clarius. Sistnevnte kobles trådløst opp mot en smart telefon eller lesebrett. Jeg ønsker å understreke at jeg ikke har noen økonomisk forbindelse med noen av selskapene (utover å bruke/kjøpe produkter til vanlige betingelser).